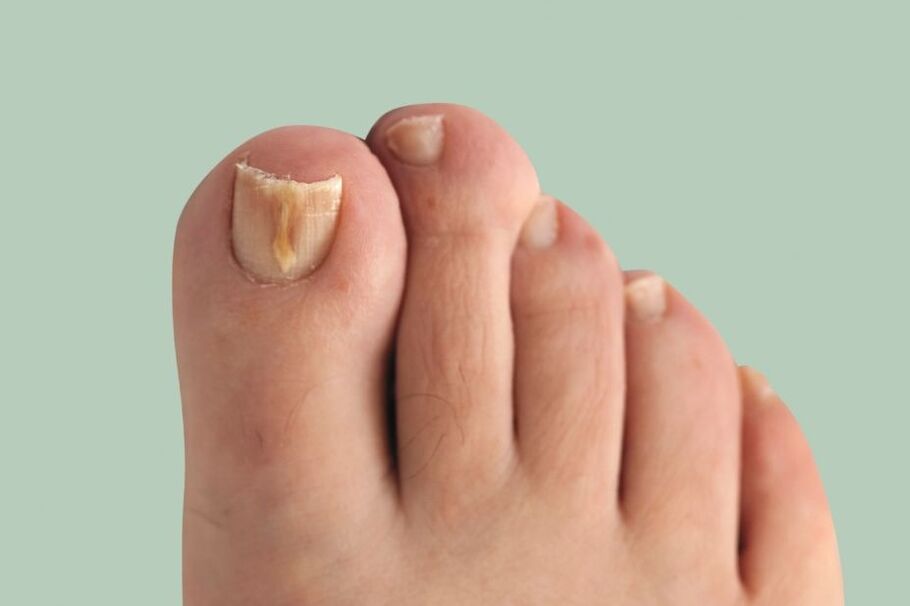
Onychomycose(mycose des ongles) est une infection fongique de la plaque de l'ongle et des structures environnantes : plis de l'ongle, matrice (partie de croissance de l'ongle) et lit de l'ongle. Elle se manifeste par une déformation et un épaississement des ongles, un changement de leur couleur : les ongles deviennent blancs ou jaunes.
Cette maladie est assez courante. La prévalence de l'onychomycose chez les Européens, selon certaines données, atteint 10 à 12 %, dépassant les indicateurs connus de la décennie précédente. Cela survient 1, 5 fois plus souvent chez les hommes, mais ils consultent le médecin 2 fois moins souvent que chez les femmes. Les personnes âgées tombent plus souvent malades, les enfants très rarement.
Le principal problème dans le traitement de la maladie est que les patients se tournent vers le dermatologue longtemps après l'apparition des premiers symptômes. De ce fait, le champignon pathologique couvre une vaste zone et le traitement est retardé.
Les champignons pathogènes ne peuvent être transmis que par une personne malade. Très souvent, l'infection fongique survient au sein de la famille, car la source n'est pas identifiée à temps et des mesures préventives adéquates ne sont pas prises.
Causes de la maladie :contact le plus souvent direct avec le patient ou avec les objets qu'il utilise (chaussures, vêtements, tapis de bain, lingettes, accessoires de manucure). Les infections surviennent souvent lors de la visite des gymnases, des bains, des saunas et des piscines.
Le développement de la maladie est facilité par des microdommages : fissures dans les plis interdigitaux dues à l'abrasion, transpiration excessive, peau sèche, mauvais séchage après les procédures à l'eau et pieds plats.
La mycose des ongles peut également survenir en présence de maladies concomitantes du système endocrinien (diabète sucré, obésité, hypothyroïdie), de maladies vasculaires des extrémités (insuffisance veineuse, lymphostase), de troubles immunitaires, ainsi qu'en cas d'utilisation d'antibiotiques, de corticostéroïdes et médicaments cytostatiques. En raison des maladies ci-dessus, la microcirculation sanguine dans la zone des ongles est perturbée et l'immunité naturelle est réduite, ce qui contribue au développement d'infections secondaires.
L'onychomycose est causée par les types de champignons suivants :
- dermatophyte;
- des champignons de type levure du genre Candida ;
- moule.
Selon le type d'agent pathogène, la pénétration de l'infection fongique et le tableau clinique se produisent différemment, de sorte que les approches thérapeutiques diffèrent également.
Les ongles des pieds sont touchés par des champignons 10 fois plus souvent que les ongles des mains. Dans la plupart des cas, le champignon est causé par des dermatophytes (par exemple Trichophyton rubrum). Les autres cas sont principalement causés par des moisissures non dermatophytes (Aspergillus, Scopulariopsis, Fusarium).
Si vous remarquez des symptômes similaires, consultez votre médecin. Ne vous soignez pas vous-même : c’est dangereux pour la santé !
Outre la mycose des ongles, la mycose des pieds peut également se développer. La mycose des pieds (dermatophytose, Tinea pedis) est une maladie cutanée des pieds provoquée par des champignons pathogènes ou opportunistes. Les modifications cutanées des pieds se caractérisent par une desquamation accompagnée de démangeaisons. En cas de blessures graves, sur fond de peau rouge et gonflée, des érosions et des fissures profondes apparaissent sur la plante des pieds et dans les espaces entre les orteils, qui s'accompagnent de douleurs et rendent la marche difficile.
L'avènement des médicaments antifongiques modernes a amélioré la situation épidémiologique, mais la mycose des pieds reste toujours l'un des problèmes les plus importants en dermatovénérologie. L'utilisation de certains médicaments est limitée chez les personnes âgées et chez les patients atteints de maladies chroniques.
Voies d'infection
Le risque de contracter un champignon est particulièrement élevé dans les lieux publics très humides. Ce sont des saunas, des piscines, des salles de sport, des bains publics, etc. Les voies d'infection les plus courantes :
- contact direct avec une personne infectée. Ici, le champignon se déplace de son habitat vers des zones saines, provoquant ainsi une infection ;
- manière domestique. Dans ce cas, l'infection survient lors de l'utilisation des effets personnels du patient : chaussures, articles d'hygiène personnelle, etc.
Facteurs de risque
L'incidence de l'onychomycose augmente vers l'âge de 60 ans. A l'heure actuelle, la probabilité de développer une telle infection est de 60 %, ce qui s'explique par un ralentissement du métabolisme, notamment dans les parties distales (éloignées) du corps, à savoir les doigts et les orteils.
Les autres facteurs de risque de développement de mycose des ongles comprennent :
- diabète;
- varices;
- blessures aux ongles et aux tissus adjacents;
- VIH et autres problèmes d'immunodéficience ;
- utilisation à long terme d'antibiotiques;
- système immunitaire affaibli;
- maladies vasculaires et cutanées, dermatites, érythème fessier ;
- troubles de l'apport sanguin aux extrémités;
- hygiène insuffisante.
Symptômes de l'onychomycose (mycose des ongles)
Plus la maladie dure longtemps, plus ses symptômes sont prononcés. Les principaux signes de l’onychomycose comprennent :
- dyschromie : changement de couleur de l'ongle vers le jaune, le noir, le vert, le gris ou le marron (le type de couleur dépend du type de champignon) ;
- onycholyse : séparation de la plaque unguéale du lit ;
- changement dans l'épaisseur de la plaque à ongles;
- hapalonychie : diminution de l'épaisseur de la plaque et son ramollissement ;
- koilonychie : l'ongle apparaît concave, en forme de cuillère à café ;
- pachyonychie : épaississement de la plaque unguéale, hypertrophie des ongles ;
- onychogryphose : épaississement, décoloration de la plaque unguéale, courbée en forme de bec ;
- modification de l'épaisseur du lit de l'ongle (hyperkératose - épaississement du lit de l'ongle) ;
- changements dans la surface de la plaque à ongles : creux, rainures, crêtes ;
- modifications des plis de l'ongle et de la peau environnante (paronychie - inflammation du pli proximal de l'ongle).
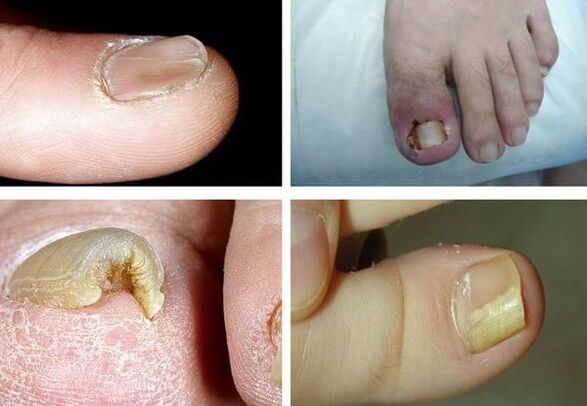
Il est important de noter qu'aucun des symptômes n'est pathognomonique, c'est-à-dire qu'il convient exclusivement à un agent pathogène spécifique. Il est donc impossible de le déterminer sur la base des symptômes - des examens supplémentaires sont nécessaires.
Pathogenèse de l'onychomycose (mycose des ongles)
La pathogenèse de la maladie dépend de la manière dont le champignon a pénétré la peau et les ongles.
Type sous-unguéal distal :Si le champignon a pénétré dans la peau au niveau des plis de l'ongle ou dans la zone distale, l'infection se propage par le bord libre de l'ongle jusqu'au lit et ensuite à la matrice. Initialement, la plaque à ongles peut ne pas changer, mais plus tard, en raison de l'hyperkératose, elle s'éloigne progressivement du lit de l'ongle et devient jaunâtre. La plaque à ongles peut s'épaissir progressivement.
Type de surface blanche :Si des lésions blanchâtres se forment à la surface de l’ongle, le champignon envahit avec le temps toute la plaque de l’ongle. L'ongle s'épaissit, s'effrite et acquiert une teinte gris-brun. Dans ce cas, la matrice et l'épithélium du lit de l'ongle ne sont pas affectés. Il n’y a pas d’inflammation de la peau environnante.
Type sous-unguéal proximal :le champignon peut se propager de la peau et des plis périunguéaux à la plaque unguéale puis à la matrice, atteignant les parties distales de la plaque unguéale. Des taches apparaissent sur l'ongle au niveau du trou et du lit de l'ongle, et la plaque de l'ongle se détache. Il n’y a pas d’inflammation significative du lit ou de la matrice de l’ongle.
Type dystrophique total :L’ongle tout entier est touché. Les parties proximales du pli de l’ongle disparaissent ou s’épaississent de sorte que la plaque unguéale ne peut plus se former ou se développer.
Existeconcept biophysique de la pathogenèse de l'onychomycose, qui précise qu'au cours de la maladie il y a une confrontation entre deux forces : la croissance de la colonie fongique vers la matrice, et la croissance naturelle de l'ongle depuis la matrice jusqu'au bord distal. La vitesse de croissance de l’ongle est donc cruciale au cours de l’onychomycose : plus l’ongle pousse vite, plus vite la guérison se produira. C'est peut-être ce qui explique la faible prévalence de la maladie chez les enfants, puisque leurs ongles poussent plus vite que ceux des adultes et des personnes âgées.
Classification et stades de développement de l'onychomycose (mycose des ongles)
Il existe la classification suivante de l'onchomycose :
- sous-unguéal distal;
- blanc superficiel;
- sous-unguéal proximal ;
- dystrophique totale.
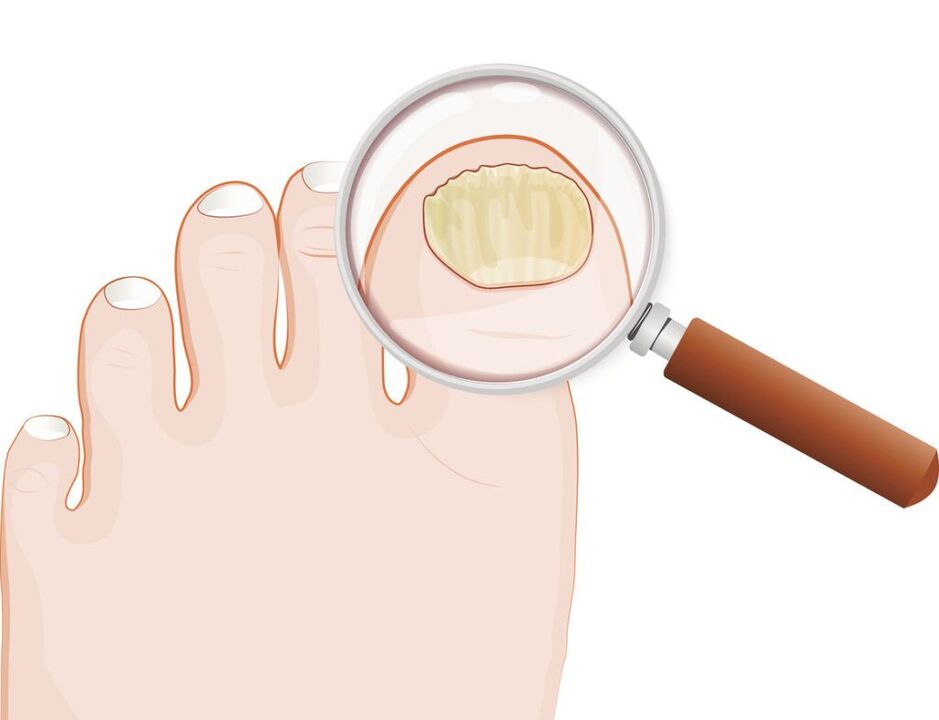
Selon la classification d'Arievich (1970) :
- normotrophe: dans l'épaisseur de l'ongle il y a des rayures jaunâtres et blanchâtres, mais la forme de la plaque unguéale ne change pas, il n'y a pas d'hyperkératose sous-unguéale ;
- hypertrophique :la plaque à ongles jaunit, s'épaissit en raison d'une hyperkératose sous-unguéale, devient cassante, avec des bords irréguliers ;
- dystrophique:L'amincissement et le détachement de la plaque à ongles du lit de l'ongle se produisent avec la formation de vides.
Complications de l'onychomycose (mycose des ongles)
L'onychomycose à long terme augmente le risque de développerpied diabétique(formation d'ulcères trophiques sur les jambes) egangrènesi le patient souffre de diabète sucré ou d'une maladie vasculaire des membres inférieurs.
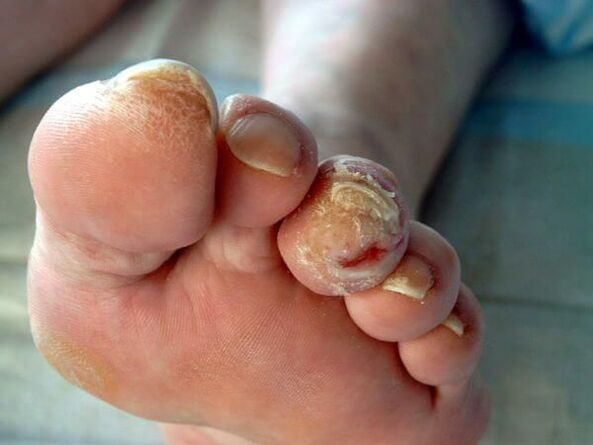
Dans les conditions immunosuppressives (immunodéficiences primaires et secondaires), les champignons peuvent se propager à la peau, aux organes internes et provoquer des allergies dans le corps. Cela peut se manifester par des éruptions cutanées et même par le développement d'un asthme bronchique.
D'une manière simple, la maladie provoque les symptômes traditionnels du champignon, ne provoquant qu'un inconfort grave chez une personne. Mais sans traitement, l’onychomycose peut entraîner des complications. Le plus souvent, ils se manifestent par l'ajout d'une infection bactérienne.
Parfois, l'onychomycose est très aiguë avec l'apparition de cloques, d'ulcérations et de zones exsudatives sur la peau à proximité de l'ongle. Dans les cas plus graves, la maladie prend une forme généralisée. Cela signifie que la mycose des ongles se propage aux organes et systèmes internes et que le patient devra donc être hospitalisé d’urgence.
Diagnostic de l'onychomycose (mycose des ongles)
Avant d'aborder les méthodes de diagnostic de l'onychomycose, il est nécessaire d'expliquer comment collecter correctement le matériel de recherche (le patient le fait de manière autonome ou prépare ses ongles avant le diagnostic). Avant de collecter du matériel pour la recherche, il est nécessaire de traiter la plaque à ongles avec de l'alcool à 70 % pour éviter toute contamination par d'autres bactéries.
La méthode de collecte du matériel varie selon la forme d'onychomycose :
- forme superficielle- effectuer un grattage de la plaque à ongles ;
- forme distale- il faut à la fois un grattage du lit de l'ongle et un morceau de plaque à ongles ;
- forme sous-unguéale proximale- le matériau est prélevé avec une perceuse, ou une biopsie de l'ongle est réalisée, ou un grattage du lit de l'ongle est réalisé.
La méthode la plus rapide pour déterminer les champignons pathologiques dans l'ongle estmicroscopie. Technique : le matériau étudié est traité avec une solution alcaline pour dissoudre la kératine. Pour rendre les fils des champignons plus visibles, de l'encre est ajoutée à l'alcali. Par la suite, la préparation obtenue est étudiée au microscope.
Cette méthode de recherche est la plus rapide et la plus objective. La sensibilité peut atteindre 80 %. Les inconvénients de la méthode incluent le fait que lors de son utilisation, il est impossible de déterminer le type d'agent pathogène.
Culture bactériologique: C'est une méthode supplémentaire pour diagnostiquer l'onychomycose. Le matériau est semé sur un support spécial et le résultat est interprété au microscope au bout de 2-3 semaines. Cette méthode permet de déterminer le type d'agent pathogène : cela permet de déterminer les tactiques de traitement et de sélectionner les médicaments en fonction de la sensibilité. Mais l'inconvénient de l'étude est qu'elle prend beaucoup de temps et que sa sensibilité n'est que de 30 à 50 %.
Biopsie: À l'aide d'un scalpel et sous anesthésie, l'ongle et le lit de l'ongle sont coupés. Le matériel est immergé dans une solution de formaldéhyde et envoyé pour examen histologique au laboratoire. Les avantages de cette méthode sont qu'elle est très sensible et permet de déterminer la présence d'un champignon pathologique dans le matériau.
Inconvénients : il est impossible d'identifier l'agent pathogène, ainsi que d'établir la viabilité des micro-organismes, la méthode est coûteuse et demande beaucoup de main-d'œuvre.
Diagnostic génétique: méthode de recherche en biologie moléculaire (PCR). Il s'agit de l'une des méthodes nouvelles et très sensibles de diagnostic de l'onychomycose : elle permet de détecter l'ADN de l'agent causal de la maladie. Dans notre pays, il est recommandé d'introduire ce type de diagnostic dans les établissements médicaux dotés de laboratoires PCR, mais il est actuellement prévu d'introduire des systèmes de tests pour l'identification des dermatophytes et des moisissures uniquement dans les laboratoires. La méthode permet de déterminer le type d'agent pathogène et sa sensibilité varie de 80 à 90 %. Inconvénients : coûts élevés, inaccessibilité, manque de normes technologiques et complexité de mise en œuvre.
Les médecins s'introduisent de plus en plus dans la pratiquedermatoscopie. Grâce à cette méthode, vous pouvez évaluer les changements dans la couleur et la structure de l'ongle, ainsi que l'état des structures environnantes. L'examen dermatoscopique permet une évaluation plus précise de la profondeur des lésions de la plaque unguéale et un calcul plus correct de l'indice de gravité de l'onychomycose (KIOTOS).
Tout d'abord, le patient est envoyé en microscopie, ce qui permet d'identifier la présence de l'agent pathogène. À l’avenir, il sera nécessaire de déterminer le type afin de sélectionner le traitement approprié contre la mycose des ongles des pieds. À la JSC "Médecine" (clinique universitaire Roitberg) au centre de Moscou, les méthodes les plus modernes et les plus répandues de diagnostic de l'onychomycose sont pratiquées :
- examen culturel d'un échantillon biologique de tissu affecté. Pour ce faire, il est placé dans un milieu nutritif artificiel, où l'agent pathogène est cultivé pour déterminer son type ;
- Méthode de réaction en chaîne par polymérase (PCR) pour détecter l'ADN pathogène dans un échantillon de tissu affecté.
Quand consulter un médecin
Beaucoup de ceux qui ont été confrontés à l'onychomycose savent que la maladie se développe lentement et qu'elle est incroyablement difficile à traiter. C'est pourquoi il est très important de consulter un médecin dès l'apparition des premiers signes de la maladie. Un dermatologue traite l'onychomycose des ongles dans notre clinique du centre de Moscou. Le spécialiste vous fournira une assistance compétente et vous guidera jusqu'à votre guérison complète.
Préparation de la visite chez le médecin
Avant de consulter un dermatologue, il est important de ne pas traiter les zones affectées des ongles avec quoi que ce soit, par ex. n'utilisez pas de drogues, y compris l'iode et le vert brillant. Il faut également éviter l’utilisation de crèmes et pommades contre les champignons. Lors du rendez-vous, vous devez passer tous les tests effectués précédemment, y compris ceux pour d'autres maladies. Les ongles concernés ne doivent pas être coupés 3 à 4 jours avant la consultation.
Traitement de l'onychomycose (mycose des ongles)
Il existe plusieurs types de traitement de l'onychomycose :
- Thérapie locale.
- Thérapie systémique.
- Thérapie combinée.
- Thérapie corrective.
Thérapie localeconsiste à appliquer des médicaments sur la plaque à ongles et les plis des ongles. Indications du traitement local :
- Forme limitée de dommages à la plaque à ongles (selon KIOTOS).
- Il existe des contre-indications à la prescription de médicaments systémiques : hypersensibilité, maladie du foie, dysfonctionnement rénal, grossesse, allaitement.
Les avantages de cette thérapie sont que des concentrations élevées de l'agent thérapeutique se forment à la surface de l'ongle, qui ne pénètre pas dans la circulation sanguine. Il n'y a aucun effet secondaire lors de l'utilisation de médicaments antifongiques : nausées, perte d'appétit, douleurs abdominales. L'inconvénient de cette méthode est que la substance médicinale n'atteint pas toujours l'habitat de l'agent pathogène, surtout si les champignons se trouvent dans le lit ou la matrice de l'ongle. Cela peut à son tour conduire à un échec du traitement. Ce type de traitement demande beaucoup de travail, car avant d'appliquer le médicament, il est nécessaire de retirer la partie affectée de l'ongle.
Méthodes pour enlever les ongles affectés :
- Dépose mécanique à l'aide de limes, fraises ou perceuse.
- Utilisation de patchs kératolytiques. Avant d'appliquer le plâtre kératolytique, la peau autour de l'ongle est scellée avec un pansement, une masse de plâtre (urée avec acide salicylique) est appliquée sur le dessus et scellée avec un pansement adhésif. La masse de plâtre est changée tous les 2-3 jours. Après chaque retrait, la partie affectée de l’ongle est retirée mécaniquement.
- Chirurgical. Cette opération est très douloureuse et traumatisante, car lors du retrait de la plaque unguéale, la zone de croissance peut être endommagée, ce qui entraîne la repousse d'ongles déformés.

Des agents antifongiques locaux sont utilisés après avoir retiré la plaque à ongles affectée.Antifongiquesdistingué par lieu d'application:
- appliqués sur l'ongle : vernis ;
- appliqués sur les rouleaux : crèmes, pommades, solutions.
Le médicament topique le plus étudié estSolution de naftifine à 1%., qui dispose d'une base de preuves de l'efficacité du traitement basée sur une méta-analyse Cochrane. Ce produit est à base d'eau, ce qui facilite une meilleure pénétration de la substance antifongique dans la zone touchée. Les peintures dont les principes actifs sont le ciclopirox et l'amorolfine ont une base déshydratée, ce qui réduit la pénétration du médicament dans les couches profondes. C'est pourquoi les dermatologues considèrent l'utilisation de peintures comme insatisfaisante et privilégient de plus en plus les produits à base d'eau.
Pour obtenir des résultats avec une thérapie locale, il est nécessaire de suivre le schéma thérapeutique ; il est important que le patient soit responsable, cohérent et patient. La durée du traitement peut aller jusqu'à 12 mois.
Thérapie systémiquepermet au médicament antifongique de pénétrer dans la circulation sanguine jusqu'au site de la lésion, même si le lit et la matrice de l'ongle sont affectés. Une concentration élevée du médicament reste longtemps dans la zone touchée après la fin de son utilisation. Les inconvénients de ce type de traitement sont liés au risque d’effets secondaires et d’effets toxiques.
Indications du traitement systémique :
- Formes courantes de dommages à la plaque à ongles.
- Absence d'effet du traitement local (c'est-à-dire qu'après six mois de traitement pour l'onychomycose des mains et 9 à 12 mois de traitement pour l'onychomycose des pieds, les ongles sains n'ont pas repoussé).
Pour déterminer les tactiques thérapeutiques, on utilise le KIOTOS (Index Clinique pour évaluer la gravité de l'onychomycose de Sergeev), proposé par A. Yu Sergeev en 1999. Il est utilisé comme norme thérapeutique dans divers pays du monde.
Médicamentspour le traitement de l'onychomycose peut être classé comme suit :
- antifongiques : ont un effet antifongique ;
- antiseptiques : ont des effets à la fois antifongiques et antibactériens. Ils sont rarement utilisés, uniquement en l’absence d’autres agents antifongiques ;
- multicomposant : en plus de l'agent antifongique, ils contiennent également d'autres médicaments, tels que des anti-inflammatoires.
Schémas de prescription :
- norme : prendre des médicaments quotidiennement pendant la période de traitement prescrite ;
- raccourcie : la durée du traitement est raccourcie, elle peut être réalisée à doses régulières ou augmentée ;
- intermittent : le traitement est prescrit en plusieurs cures courtes, les intervalles entre les cures sont égaux à la durée des cures ;
- thérapie pulsée : le traitement est prescrit en plusieurs cures courtes, les intervalles entre les cures sont plus longs que la durée des cures.
Les médicaments antifongiques sont répartis selon le principe actif :
- les triazoles ;
- les allylamines;
- autres (médicaments de troisième génération).
Actuellement utilisé pour la thérapie systémiqueuniquement des médicaments de troisième génération.
Avec thérapie combinéeles traitements locaux et systémiques sont effectués simultanément. La thérapie combinée est utilisée lorsqu'il est nécessaire d'augmenter l'efficacité de la thérapie systémique et de réduire la durée du traitement.
Thérapie corrective(traitement des maladies concomitantes) : pour choisir un schéma thérapeutique, il est nécessaire d'évaluer l'état somatique général de l'organisme. Des maladies telles que des troubles circulatoires dans les extrémités peuvent réduire l'accès de l'agent antifongique à la lésion. Par conséquent, des médicaments qui améliorent le trophisme tissulaire sont prescrits.
En raison de l'effet toxique des médicaments antifongiques systémiques, il est nécessaire d'exclure une maladie du foie et, si nécessaire, de prescrire des hépatoprotecteurs.
Remèdes maison
Avant d'utiliser des remèdes maison, vous devriez consulter votre médecin. Avec son autorisation, vous pouvez utiliser les recettes suivantes :
- iode. Avant utilisation, les pieds doivent être cuits à la vapeur, lavés avec du savon à lessive, puis les zones affectées des ongles doivent être retirées. Après cela, traitez les ongles et la peau entre les doigts avec de l'iode, faites-les tremper dans un bain avec une solution de soude pendant 20 à 30 minutes et séchez-les soigneusement ;
- vinaigre. Pour 3 litres d'eau, prendre 1 cuillère à soupe. vinaigre de cidre de pomme et ajoutez un peu de permanganate de potassium. Faites tremper vos pieds dans la baignoire pendant 20 à 30 minutes, puis séchez-les soigneusement ;
- peroxyde d'hydrogène. Après avoir soigneusement vaporisé vos pieds, retirez les zones affectées des ongles. Placez dessus des cotons imbibés de peroxyde d'hydrogène, enveloppez-les d'un pansement et laissez-les agir pendant une demi-heure.
Mythes dangereux et idées fausses dans le traitement de la mycose des ongles
L’un des mythes les plus importants et les plus dangereux est que la mycose des ongles n’est pas considérée comme une maladie grave. En effet, l'onychomycose, à mesure qu'elle progresse, peut entraîner des conséquences graves, notamment une déformation et un rejet complet des ongles du lit de l'ongle.
De plus, une personne infectée représente un danger quotidien pour ses proches, car en étant proche d'elle, elle risque également de tomber malade. C'est pourquoi il est important de savoir comment guérir la mycose des ongles à temps.
Prévision. La prévention
Plus tôt un patient consulte un médecin présentant des signes d'infection fongique des ongles, plus vite la maladie peut être guérie et la plaque de l'ongle restaurée. Avec des processus à long terme impliquant l'ensemble de l'ongle, le traitement de l'onychomycose peut être long, mais si toutes les recommandations sont suivies, la guérison se produit souvent. S'il existe des contre-indications au traitement systémique, un traitement d'entretien à long terme avec des médicaments locaux est nécessaire.
Pour la préventionIl est nécessaire de respecter les règles d'hygiène personnelle et de réduire les risques de réinfection :
- essayez de porter des chaussures confortables et de qualité (pour éviter une transpiration excessive des pieds) ;
- Il est conseillé de changer quotidiennement de chaussettes et de collants ;
- utilisez uniquement des chaussures individuelles. Pour les personnes traitées pour une onychomycose, les chaussures doivent être traitées au début du traitement, au moins une fois par mois pendant toute la durée du traitement et après sa fin ;
- si nécessaire, utilisez des anti-transpirants pour les pieds ;
- utiliser un kit de soin des ongles individuel (ciseaux, limes) ;
- avant et après la visite des lieux publics (piscine, bains publics, salle de sport), utiliser des agents antifongiques externes (sprays, crèmes et crayons) ;
- identifier la source de l’infection fongique dans la famille et être traité en même temps.
Il est recommandé d'effectuer périodiquement un traitement antifongique des objets personnels, des chaussures, des baignoires, des sols et des tapis. À ces fins, vous pouvez utiliser une solution d'acide acétique à 40 %, une solution alcoolique de chlorhexidine à 1 % (prescrite par un médecin) et des solutions désinfectantes. Le lin peut être bouilli dans une solution de savon et de soude à 1 à 2 % pendant 20 à 30 minutes, repassé à la température la plus élevée.

























